Wenn diese mRNA-Impfstoffe so toll sind, warum gibt’s dann noch keinen für HIV?
Gegen SARS-CoV-2 gab es rasch Impfstoffe, darunter mRNA-Vakzine, ein HIV-Impfstoff dagegen konnte seit Jahrzehnten nicht entwickelt werden. Tim Murphy zu den Hintergründen.*
Eine Sache, die ich im letzten Jahr oft von Freund*innen – sowohl im wirklichen Leben als auch in den sozialen Medien – gehört habe, ist: „Wie konnten wir in weniger als einem Jahr mehrere Covid-19-Impfstoffe entwickeln, während wir seit fast 40 Jahren über HIV Bescheid wissen und immer noch keinen HIV-Impfstoff haben? Das verhindern doch bestimmt die Pharmafirmen, weil sie mit den HIV-Medikamenten so viel Geld verdienen!“
Darauf möchte ich immer antworten: „Ja, stimmt, die Arzneimittelhersteller verdienen in der Tat eine Menge Geld mit HIV-Medikamenten“ – allein im Jahr 2020 etwa 30 Milliarden Dollar –, „aber das ist nicht der Hauptgrund, warum wir noch keinen HIV-Impfstoff haben. Die Entwicklung einer HIV-Impfung ist nämlich einfach wirklich sehr schwierig!“
Allerdings vergesse ich immer wieder die Details, warum genau das so schwierig ist. Neulich habe ich dann aber gelesen, dass der Arzneimittelhersteller Moderna (der einen der Covid-19-Impfstoffe entwickelt hat) die dort erfolgreich eingesetzte mRNA-Technologie nun auch auf Bemühungen um einen Impfstoff gegen Krankheiten wie Zika, Krebs, Grippe – und, ja, auch HIV – ausweiten will. (Tatsächlich hat das Unternehmen kürzlich bekanntgegeben, dass es bald die Phase I einer HIV-Studie starten wird.) Deshalb habe ich mich entschlossen, einmal aufzuschlüsseln, warum ein HIV-Impfstoff so schwer zu entwickeln ist.
Um das zu bewerkstelligen, habe ich mich an zwei fantastische Experten gewandt: an Richard Jefferys, bei der Treatment Action Group (TAG) für die Bereiche Grundlagenwissenschaft, Impfstoffe und Heilung zuständig, und Mark Feinberg, Präsident und Geschäftsführer der International AIDS Vaccine Initiative (IAVI), einer Non-Profit-Organisation, die Impfstoffe und Antikörper gegen HIV, Tuberkulose, neu auftretende Infektionskrankheiten und vernachlässigte Krankheiten entwickelt.
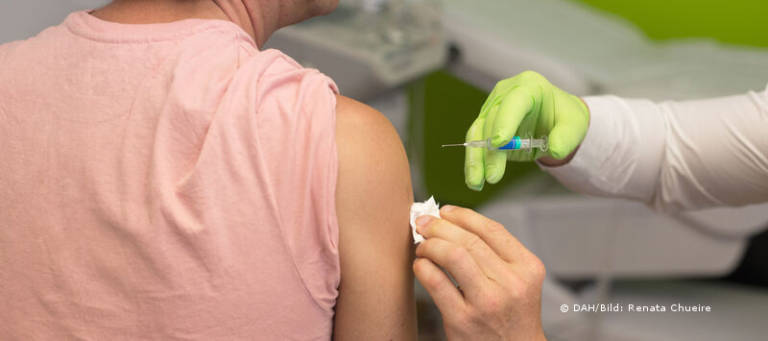
Zunächst aber ein Wort zur mRNA-Technologie für Impfstoffe – eine Idee, die es schon seit einigen Jahrzehnten gibt. Der Begriff mRNA steht für „Messenger-RNA“ [Anm. d. Red.: Boten-RNA]. Bei solchen Impfstoffen wird ein winziges Stück des genetischen Materials oder Bauplans des angreifenden Virus verwendet, um im Körper ein Virusprotein zu erzeugen, das dem Immunsystem „präsentiert“ wird. Es geht dann gegen das echte Virus vor, wenn es ihm begegnet. Dies unterscheidet sich von älteren Impfmethoden wie dem Polio-Impfstoff, bei denen in der Regel dem Immunsystem eine abgeschwächte oder abgetötete Version des eigentlichen Virus „präsentiert“ werden musste.
Bei Covid-19 liefert die mRNA dem Immunsystem die genetische Information für die brokkoliähnlichen „Spike-Proteine“ auf der Virus-Oberfläche, die sich an menschliche Zellen, insbesondere in der Lunge, anheften. Auf diese Weise, so Jefferys, „hat das Immunsystem ein spezifisches Gedächtnis, wenn das echte Virus auftaucht.“
Warum ist ein HIV-Impfstoff so schwer zu entwickeln?
Zunächst einmal, so Jefferys, gehören fehlendes Interesse und fehlende finanzielle Mittel nicht mehr wirklich zu den Gründen. „In den frühen 1990er-Jahren gab es eine Zeit, in der die HIV-Impfstoffforschung vielleicht tatsächlich unterfinanziert war“, sagt er, „aber inzwischen ist das Budget beträchtlich.“ Laut einer Analyse der Resource Tracking for HIV Prevention Research & Development Working Group (ein Projekt der HIV-Impfstoff-Initiative AVAC) wurden zwischen 2000 und 2019 fast 15,3 Milliarden Dollar in die HIV-Impfstoffforschung investiert. Das Geld stammt von philanthropischen, öffentlichen und privaten Gruppen wie der Bill & Melinda Gates Foundation.
Inzwischen ist das Budget beträchtlich
Und auch wenn mit diesem Geld noch kein wirksamer Impfstoff entwickelt werden konnte, so haben wir doch eine enorme Menge an Informationen sowohl über HIV als auch über das Immunsystem bekommen, die zum Teil zur raschen Entwicklung von Covid-Impfstoffen beigetragen haben. Aus der HIV-Forschung kommt die Erkenntnis, dass man mit modifizierten Formen der „Spike“-Proteine von eingedrungenen Erregern Immunreaktionen hervorrufen kann, und die HIV-Impfstoffforschung hat auch zur Perfektionierung des mRNA-Impfstoffkonzepts geführt, das erfolgreich gegen Covid eingesetzt wird – gegen HIV jedoch leider noch nicht.
Warum diese Diskrepanz? Die kurze Antwort: HIV ist eines der raffiniertesten, „gerissensten“ Viren, die der modernen Wissenschaft bekannt sind, und zwar in verschiedener Hinsicht:
Erstens mutiert HIV sehr schnell. Es wird viel darüber diskutiert, wie gut die Covid-Impfstoffe gegen die ständig neu entstehenden Sars-CoV-2-Varianten wie Delta oder Lambda schützen. Tatsächlich aber mutiert HIV viel, viel schneller als Sars-CoV-2 und bildet ständig neue Varianten. HIV vermehrt sich so schnell, dass es ständig genetische „Fehler“ macht und sich weiterentwickelt, wenn es von Mensch zu Mensch übertragen wird. Dadurch ist die Entwicklung eines Impfstoffs, der sogenannte breit neutralisierende Antikörper (bNAbs) gegen verschiedene HIV-Stämme bilden kann – „gegen mehr als 90 % der im Umlauf befindlichen Varianten“, so Feinberg – extrem schwierig.
Ein weiterer Grund ist, dass HIV teuflischerweise genau auf jenen Teil des Körpers zielt, der normalerweise Eindringlinge abwehrt: das Immunsystem. „HIV dringt in die CD4-Zellen ein und hindert sie daran, die richtigen Signale an die B-Zellen zu senden“, erklärt Jefferys. „HIV ist der Abwehr dadurch immer einen Schritt voraus.“
Die HIV-Spikes sind hinter einem wirksamen Glykanschild versteckt
Nicht zuletzt sind die Spikes auf der HIV-Oberfläche – anders als jene von Sars-CoV-2, an die Immunzellen ungehindert und leicht andocken können – sehr unregelmäßig geformt und von einem sehr wirksamen Glykanschild umhüllt, einer zuckerwatteähnlichen Beschichtung. Für Immunzellen ist es dadurch extrem schwierig, sich an ihnen festzusetzen. „Das ist fast so, als ob man etwas unter die Couch fallen lässt und danach tasten muss, ohne es zu sehen“, sagt Jefferys. „Genau das müssen breit neutralisierende Antikörper bei HIV machen, nämlich in diese ‚Ecken und Ritzen‘ greifen.“
Warum haben wir HIV-Medikamente und die medikamentöse HIV-Prophylaxe, aber keine HIV-Impfung?
Also wirklich ganz schön gerissen, dieses Virus! Aber wenn es so gerissen ist, warum konnten wir dann trotzdem eine wirksame HIV-Behandlung und auch eine medikamentöse Prophylaxe (die Prä-Exposition-Prophylaxe, kurz PrEP) entwickeln, aber keinen Impfstoff?
Bei der Behandlung, so Jefferys, liegt das daran, dass diese Medikamente HIV bekämpfen, wenn es sich bereits im Innern menschlicher Zellen befindet. Sie stoppen dann den komplexen Kopiervorgang, den HIV braucht, um sich dort zu vermehren und anschließend wieder aus der Zelle auszutreten und weitere menschliche Zellen zu infizieren. „Außerdem sind die inneren HIV-Komponenten weniger mutationsanfällig als die äußere Hülle des Virus“, die ein wirksamer Impfstoff durchbrechen müsste, fügt er hinzu.
Bei der PrEP wird der Prozess der sogenannten reversen Transkription gestoppt, also die Umschreibung der HIV-RNA in menschliche DNA – HIV muss diese Umschreibung vornehmen, um sich im Körper festzusetzen. „Wenn HIV sich im Körper festsetzt“, so Jefferys, „hat man lebenslang eine HIV-Fabrik im Körper, die man nicht mehr loswerden kann“ – und genau das verhindert die PrEP.
Wo stehen wir also jetzt? Und ist weitere HIV-Impfstoffforschung sinnvoll?
Wenn ein wirksamer HIV-Impfstoff so schwer zu entwickeln ist, können wir es dann überhaupt irgendwann schaffen?
„Das ist eine wirklich schwierige Frage“, sagt Jefferys. „In der Wissenschaft kann es immer Überraschungen geben, gute wie schlechte. Möglicherweise wird der Impfstoff von Janssen eine schützende Wirkung haben.“
Er bezieht sich damit auf einen HIV-Impfstoff der Johnson&Johnson-Tochter Janssen, der seit 2019 in einer Phase-3-Studie (der größten und letzten) namens Mosaico untersucht wird, und zwar bei cis Männern, die Sex mit Männern haben, und trans* Personen in Lateinamerika, Europa und den USA. Parallel dazu wurde eine Phase-2b-Studie unter cis Frauen mit hohem HIV-Risiko in mehreren afrikanischen Ländern durchgeführt [Anm. d. Red.: Diese sog. Imbokodo-Studie wurde Ende August 2021 wegen fehlender Schutzwirkung abgebrochen, während die Mosaico-Studie fortgeführt wird.].
Es handelt sich nicht um einen mRNA-Impfstoff, sondern um einen sogenannten Vektor-Impfstoff, der eine modifizierte Version eines anderen Virus (in diesem Fall ein Adenovirus) verwendet, um den menschlichen Zellen wichtige Informationen zur Bekämpfung von HIV zu liefern. Der Impfstoff führt zwar nicht zur Produktion breit neutralisierender Antikörper, löst aber andere Arten von Immunreaktionen aus, die möglicherweise eine HIV-Infektion verhindern könnten, wie die Forscher*innen hoffen.
Sollten auch die Ergebnisse von Mosaico negativ ausfallen, so Feinberg, könnte dies der letzte Versuch gewesen sein, einen Impfstoff zu entwickeln, der diese Art von Immunreaktionen auslöst. Künftige Versuche, so Feinberg, würden sich dann wohl nur noch auf den „B-Zellen-Flügel“ des Immunsystems konzentrieren. Breit neutralisierende Antikörper allerdings, so Feinberg, müssten mehrere Entwicklungsschritte durchlaufen, bis sie eine Struktur ausbilden, an die HIV binden kann. Das bedeute, dass auch die Entwicklung eines solchen Impfstoffs selbst ein langsamer, mehrstufiger Prozess sein werde.
Sein Arbeitgeber, die Internationale Aids-Impfstoff-Initiative IAVI, arbeite auch mit dem Biotech-Unternehmen Moderna sowie dem Scripps Research Institute an einem Impfstoff, der B-Zellen zur Produktion breit neutralisierender Antikörper anregen könnte.
HIV-Depotmedikamente müssen immer wieder neu gegeben werden, eine Impfung nicht
Trotz aller Herausforderungen widerspricht Feinberg der Einschätzung, die Entwicklung eines wirksamen HIV-Impfstoffs sei zu schwierig und lohne sich nicht – insbesondere angesichts der Tatsache, dass wir heute über immer besser global zugängliche Präventions- und Behandlungsmöglichkeiten verfügen, die sich von einer einmal täglich einzunehmenden Pille hin zu einer monatlichen und vielleicht bald nur noch ein- oder zweimal jährlichen Injektion weiterentwickeln.
Die HIV-Impfstoffforschung hat die gesamte Impfstoffforschung auf ein höheres Niveau gehoben
„Auch diese Fortschritte wären nur zeitlich begrenzte Maßnahmen“, so Feinberg. „Man muss diese Medikamente immer noch allen, die sie brauchen, jedes Jahr wieder neu zur Verfügung stellen – und nicht nur einmal wie bei einer Impfung. Der einzige Weg, um die Aids-Pandemie zu beenden, ist eine Impfung.“ Zur Erinnerung: Nach Angaben des Gemeinsamen Programms der Vereinten Nationen für HIV/Aids (UNAIDS) haben sich allein im Jahr 2020 weltweit 1,5 Millionen Menschen mit HIV infiziert.
„Die Suche nach einem HIV-Impfstoff hat uns mehr darüber gelehrt, wie man Impfstoffe der neuen Generation entwickelt, als jedes andere wissenschaftliche Unterfangen“, so Feinberg. „Nur deshalb konnten wir die Covid-Impfstoffe so schnell entwickeln, und nur deshalb haben wir jetzt die Grundlage, um einen wirksameren Grippeimpfstoff entwickeln zu können. Die HIV-Impfstoffforschung hat die gesamte Impfstoffforschung auf ein höheres Niveau gehoben. Wer sagt, dass es hier keine Fortschritte gibt, liegt also falsch.“
*Original: If These mRNA Vaccines Are So Great, Why Don’t We Have One for HIV Yet?, erschienen am 18. August 2021 auf thebody.com. Wir danken dem Autor Tim Murphy und Myles Helfand, Executive Editor TheBody/TheBodyPro, herzlich für die Erlaubnis zur Übersetzung und Zweitveröffentlichung auf magazin.hiv.
Weitere Beiträge zur HIV-Forschung auf magazin.hiv (Auswahl):



Vor ein paar Monaten sagte mein Freund, er fühle sich deprimiert, wenn er mit mir zusammen sei, und er brauche eine Trennung. Ich war verwirrt und zu verletzt, aber ich weiß nicht, was in unserer Beziehung schief gelaufen ist, was dazu geführt hat, dass er sich getrennt hat. Ich habe zu einer Freundin geweint und sie hat mir erzählt, wie Dr.Azen ihre Beziehung mit seinem Zauber wiederhergestellt hat, also habe ich Dr.Azen kontaktiert über seine WhatsApp. Er antwortete sofort, dass mein Freund zu mir zurückkommen wird. Ich tat, wie Dr. Azen mir später sagte, mein Freund kam nach Hause und bat mich, ihm zu vergeben. Er fühlt sich jetzt so zu mir hingezogen und meine Beziehung ist jetzt wunderbar. Mit Dr. Azen gibt es kein Problem ohne Lösung. Kontaktieren Sie ihn über WhatsApp: +2349056504221