Hepatitis C: Keine Heilung für alle
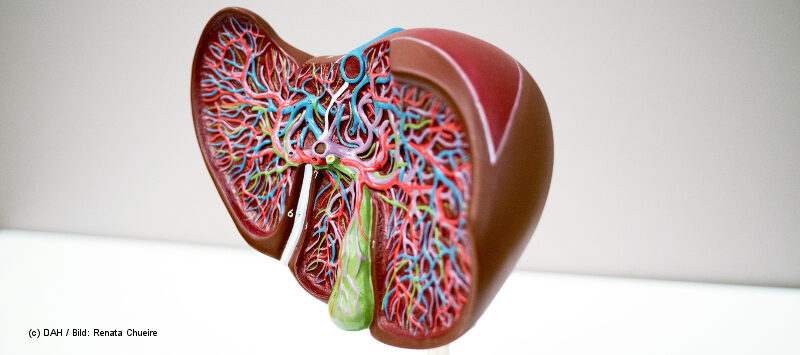
Als Baywatch-Badenixe Pamela Anderson mit 28 Jahren positiv auf Hepatitis C getestet wurde, sagten ihr die Ärzte, sie hätte noch zehn Jahre zu leben. Das war in den 1990er-Jahren. Das Virus, das zum fortschreitenden Verlust der Leberfunktion bis hin zum Leberversagen führen kann, war damals erst seit wenigen Jahren bekannt und galt noch als unheilbar. „Zehn Jahr später meinten die Ärzte dann, ich könnte mit der Krankheit leben, aber würde alle diese anderen schrecklichen Dinge bekommen können, Leberkrebs zum Beispiel. Seitdem fühlte es sich immer so an, als hinge eine kleine dunkle Wolke über meinem Leben“, erzählte Anderson 2015.
„Die teuerste Pille der Welt“
Trotzdem entschied sie sich gegen die damals gängige Therapie mit Interferon: Die Behandlung schlug nur in der Hälfte der Fälle an, brachte aber Nebenwirkungen, die viele Patient_innen wie die einer Chemotherapie beschrieben: Schüttelfrost, Glieder- und Gelenkschmerzen, Appetit- und allgemeine Lustlosigkeit, Depressionen und Schlaflosigkeit.
Zwanzig Jahre später, im Jahr 2015, war Pamela Anderson plötzlich geheilt – ohne Nebenwirkungen. Dank einer Pille, die damals 700 Euro das Stück kostete – die „teuerste Pille der Welt“. „Ich bete dafür, dass alle Menschen, die mit dem Virus leben, sich die Behandlung leisten können“, schrieb sie seinerzeit auf Instagram.
Moderne Medikamente gegen Hepatitis C: Deutschland führt – theoretisch
Anfang 2014 kam das erste der direkt gegen das Hepatitis-C-Virus wirksamen Präparate (Direct-Acting Antivirals, DAAs) in Europa auf den Markt, allerdings nicht für alle der vielen hundert Virustypen. Angesichts der Medikamentenkosten – durchschnittlich 60.000 Euro für eine dreimonatige Behandlung – entbrannte eine Diskussion darüber, wer damit überhaupt behandelt werden kann. Mittlerweile ermöglichen diese DAAs in über 90 Prozent aller Fälle eine Heilung.
Der große Ansturm blieb aus
In den USA werden Patient_innen mit staatlichen Krankenversicherungen oft erst dann behandelt, wenn das Virus die Leber bereits geschädigt hat (Quelle A, Quelle B, Quelle C, Quelle D). Oft dauert es über 20 Jahre, bis Infizierte mit Fibrose in ihrer Lebensqualität spürbar eingeschränkt sind. Es bestehen deshalb Anreize, den Beginn der teuren Therapie aufzuschieben. Wie lange genau, das entscheidet (in der Regel) der Fibrosegrad. Er gibt in fünf Stufen von 0 bis 4 an, wie stark das Lebergewebe zu nicht mehr funktionstüchtigem Binde- und Narbengewebe umgewandelt ist. In der Schweiz, Österreich und Großbritannien muss mindestens Fibrosegrad 2 vorliegen, wobei zusätzlich eine jährliche Behandlungsobergrenze festgesetzt wurde, um die Kosten einzugrenzen. Bei italienischen Patient_innen muss sogar Fibrosegrad 3 erreicht sein.
In Deutschland dagegen haben alle chronisch Infizierten Anspruch auf die innovativen Therapien. Dies gilt auch dann, wenn noch keinerlei Schäden an der Leber feststellbar sind (F0). Doch der große Ansturm blieb aus. Die Behandlungszahlen gingen nach einem ersten steilen Anstieg erstaunlich schnell zurück – obwohl längst nicht alle Erkrankten geheilt sind. Wer bleibt außen vor und warum?
Ausgaben für Behandlung von Hepatitis C sinken
Um dem erwarteten Ansturm auf die neue Therapie gerecht zu werden, schufen die Krankenkassen eigens einen Sonderposten für die neuen Hepatitis-C-Medikamente – laut Kassenärztlicher Bundesvereinigung je 1,4 Milliarden Euro für 2015 und 2016, für 2017 aber nur noch 500 Millionen Euro.
Schließt man Patientengruppen aus?
Dieser Rückgang kann positive und negative Gründe haben: Gibt es weniger Infizierte? Gehen die durchschnittlichen Therapiekosten zurück? Oder werden Patientengruppen über Umwege von der Medikation ausgeschlossen, um Kosten zu sparen?
Positiv ist zu bewerten, dass die enorm hohen Kosten der Medikamente tatsächlich etwas gesenkt werden konnten: Die Krankenkassen vereinbar(t)en Rabattverträge mit den Herstellern (siehe auch hier), gleichzeitig kamen neue Konkurrenzprodukte auf den Markt, was die Preise zusätzlich drückte.
Mehrheit der Infizierten bleibt unbehandelt
Allerdings sinken nicht nur die durchschnittlichen Therapiekosten, sondern auch die Behandlungszahlen. Wurden 2015 insgesamt gut 20.000 Patient_innen mit den neuen Medikamenten therapiert (bei einer Behandlungszeit von meist drei Monaten waren das monatlich etwa 5.000), waren es 2016 nur noch 12.000 bis 13.000.
Eine solche „Wellenbewegung“ scheint bei der Zulassung neuer Therapien erst einmal ganz normal: Zunächst stellen Ärzt_innen Behandlungen zurück, weil sie auf innovative Medikamente warten. Sind diese Mittel zugelassen, gibt es einen ersten Ansturm und dann einen Rückgang, wenn die „zurückgestellten“ Patient_innen durchbehandelt sind.
Tiefgreifende Veränderung der Behandlung
Die Zahlen zeigen allerdings, dass der Ansturm auf die „Wunderpillen“ nach ihrer Zulassung seit Anfang 2014 sehr viel geringer ausfiel als nach der vorherigen Innovation, der Einführung von Telaprevir und Boceprevir. Dabei verbessern die heutigen Medikamente die Behandlungsmöglichkeiten viel tiefgreifender: Viele Patient_innen wie Pamela Anderson wollten sich nicht mit Interferon behandeln lassen, und bei etwa der Hälfte derjenigen, die sich doch damit therapieren ließen, führte die Behandlung nicht zum gewünschten Erfolg.*
Auch kann aus dem schnellen Abfall der Behandlungszahlen keineswegs gefolgert werden, dass nun alle Hepatitis-C-Infizierten „durchbehandelt“ wären. In einem Beitrag des Robert-Koch-Instituts aus dem Jahr 2016 [1] wird die Zahl der chronisch Hepatitis-C-Infizierten auf rund 267.000 geschätzt (Spannbreite: 144.000 bis 432.000) und die Zahl der Menschen mit diagnostizierter Infektion für das Jahr 2012 auf rund 160.000 (der Gemeinsame Bundesausschuss ging 2014 von 100.000 diagnostizierten Hepatitis-C-Infektionen aus). Diesen Zahlen stehen weniger als 40.000 Menschen gegenüber, die tatsächlich bis Ende 2016 von der innovativen Therapie profitiert haben.
Auch Vorbehalte scheinen eine Rolle zu spielen
Dr. Anna Schmidt vom Magen-Darm-Zentrum (MDZ) Köln sieht die Entwicklung bei der Hepatitis C trotzdem positiv: „Anfangs haben wir noch priorisiert, je nachdem, wie stark die Leber geschädigt war. Aber inzwischen behandeln wir jeden, der mit Hepatitis C positiv getestet ist.“
„In Schwerpunktpraxen kann besser geholfen werden“
Allerdings erzählt Dr. Schmidt auch, dass die Praxis „sich intern dazu entschlossen“ habe, bestimmte Risikogruppen nicht zu behandeln: „Wir behandeln oft ältere Patienten mit Hepatitis C, die sich in den 80er-Jahren durch Blutkonserven angesteckt haben. Wenn wir sehen, jemand hat Einstiche nach Injektionen oder erzählt uns direkt von Drogengebrauch, dann schicken wir die Patienten zu den einschlägigen Schwerpunktpraxen. Dort kann ihnen besser geholfen werden.“
Dr. Schmidt spielt auf intravenösen Gebrauch von Heroin-, Chrystal Meth oder Crack an – diese Patient_innen seien in suchtmedizinischen Praxen besser aufgehoben. Auch Vorbehalte scheinen eine Rolle zu spielen: „Wenn die Ärzte sagen, ich persönlich therapiere Drogengebraucher nicht, weil sie die Medikamente nicht regelmäßig einnehmen und sich sowieso schnell wieder anstecken, kann ich das auch verstehen“, sagt Frau Dr. Schmidt.
Versorgungslücke betrifft vor allem Drogengebraucher_innen
Dabei sind Drogengebraucher_innen von Hepatitis C am stärksten betroffen: Laut Robert-Koch-Institut wurde 2015 bei drei Viertel aller Erstdiagnosen mit Angaben zum Übertragungsweg intravenöser Drogenkonsum genannt, und Expert_innen schätzen, dass bis zur Hälfte aller intravenös Drogen Gebrauchenden infiziert sind.
Praxen wie das Kölner Magen-Darm-Zentrum sind Marco Jesse deshalb ein Dorn im Auge. Er leitet den Drogenselbsthilfeverein Vision, der an zwei Orten in Köln Betroffenen saubere Spritzen, psychosoziale Begleitung oder Betreutes Wohnen anbietet. „Schätzungsweise ist ein Drittel bis die Hälfte aller intravenösen Drogengebraucher in Substitutionstherapie. Das heißt, sie sind engmaschig ärztlich versorgt und stabil. Allerdings kommt der Hepatitis-Behandlung bei der medizinischen Betreuung kein hoher Stellenwert zu. Von unseren 150 betreuten Drogengebrauchern hat nur der kleinste Teil eine Behandlung angeboten bekommen. Von anderen Drogenhilfestellen höre ich Ähnliches.“
Für Drogenabhängige gelten die gleichen Regeln wie für alle anderen
Die Einstellung der Mediziner_innen mag historisch begründet sein. Zu Zeiten der interferonbasierten Therapien wurden intravenös Drogen Gebrauchende oft von der Behandlung ausgeschlossen: „Die starken Nebenwirkungen von Interferon können unter anderem wie Entzugserscheinungen wirken und damit zu einem Rückfall führen. Das wollte man nicht provozieren, wenn es nicht unbedingt sein musste. Dazu kam, dass es nur eine geringe Heilungschance gab“, so Jesse. Allerdings hätten sich die Voraussetzungen für die Therapie mit den neuen Arzneimitteln grundlegend geändert: „Es gibt nun kaum mehr Nebenwirkungen und keine Kontraindikationen. Für Drogenabhängige gelten die gleichen Regeln wie für alle, die sich auf anderem Weg infizieren. Aber sie werden weiter von der Behandlung ausgeschlossen.“
Die Epidemiologin Ruth Zimmermann vom Robert-Koch-Institut bekräftigt, dass eine Therapie insbesondere bei Menschen in Opiod-Substitution sinnvoll ist: „Sie haben eine stabilere Lebenssituation, gehen regelmäßig zum Arzt.“ Und diese Gruppe ist groß: Laut Substitutionsbericht des Bundes liegt sie bei knapp 80.000 Personen. „Neue Daten zeigen, dass diese Menschen ihre Medikamente genauso zuverlässig einnehmen wie alle anderen Patientengruppen“, erklärt Zimmermann. Sie wendet sich auch gegen das Vorurteil, eine Behandlung sei bei Drogengebraucher_innen wegen des hohen Reinfektionsrisikos nicht sinnvoll: „HIV- und Hepatitis-C-infizierte Männer, die risikoreichen Sex mit anderen Männern haben, zeigen ein höheres Risiko zur Reinfektion“ (siehe dazu z. B. auch hier).
Selbst Hepatitis-Expert_innen befürchten Regressforderungen
Ein Arzt, der intravenös Drogen Gebrauchende nicht wegschickt, sondern sie auch auf Hepatitis C untersucht und behandelt, ist Dr. Bohr aus Berlin. In seiner Praxis am Kaiserdamm verbindet er die Therapie von Infektionskrankheiten und Suchtproblemen. Nach eigenen Angaben hat er 90 Prozent der Substitutionspatient_innen, die mit Hepatitis C infiziert waren, erfolgreich geheilt.
Das Wirtschaftlichkeitsgebot kann ein Risiko sein
Bohr macht allerdings darauf aufmerksam, dass jede einzelne dieser Behandlungen mit einem finanziellen Risiko für ihn als verschreibenden Arzt verbunden ist. „Inzwischen gibt es für bestimmte Genotypen mehrere zugelassene Therapieoptionen. Option A kostet vielleicht 40.000 Euro, Option B 80.000, ist aber 10 Prozent wirksamer und hat viel weniger Nebenwirkungen. Der Patient will natürlich Option B. Und als Arzt bin ich eigentlich verpflichtet, dem Patienten die beste Therapie zu geben. Aber im Rahmen des Wirtschaftlichkeitsgebots trage ich dann ein Risiko, dass die Kassen bei einer Prüfung meiner Bücher sagen, sie wollen 40.000 Euro zurück.“
Richtlinien geben nicht immer Sicherheit
Bohr spielt auf die Wirtschaftlichkeitsprüfung an. Wenn Ärzt_innen im regionalen Vergleich auffällig hohe Kosten verursachen, werden sie von den Krankenkassen überprüft. Sie müssen dann für alle Patient_innen nachweisen, dass die Verordnungen plausibel waren. Zwar gibt es Richtlinien, wann und wie Hepatitis C zu behandeln ist. Aber es müssen immer auch individuelle Aspekte berücksichtigt werden. Interaktionen mit anderen Medikamenten oder Unverträglichkeiten zum Beispiel. Hinzu kommen ständig neue Arzneien. „Es gibt keine Leitlinie, die das für jeden Fall klar definiert. Wenn mir bei einem von hundert Patienten dann vorgeworfen wird, ich hätte die falsche Therapie aufgeschrieben, darf mich das nicht gleich 60.000 Euro kosten. Derzeit gehen Ärzte, die bei dem Thema Hepatitis C besonders aktiv sind, das Risiko ein, dass man sie für ihr Engagement noch bestraft.“
Für besonders engagierte Ärzt_innen sind Nachteile möglich
Wenn selbst Hepatitis-Experten wie Dr. Bohr, der auf Kongressen zu dem Thema spricht, verunsichert sind, ist dies umso mehr für Hausärzte in ländlichen Regionen anzunehmen. „In den Städten hat sich herumgesprochen, wer Hepatitis behandelt. Verunsicherte Ärzte können die Patienten zur Not also anderswo hinschicken. Aber auf dem Land haben einige Infizierte kein Geld, für eine Behandlung regelmäßig 50 Kilometer in den nächsten Ort zu fahren“, erzählt Dr. Bohr.
Viele Infektionen mit Hepatitis C sind nicht diagnostiziert
Ein weiteres Hindernis für den Zugang zur Hepatitis-C Therapie ist die hohe Dunkelziffer. Verschiedene Studien gehen davon aus, dass die Hälfte der Infizierten gar nicht von ihrer Infektion weiß. „Das können zum Beispiel Menschen sein, die in den 60er- oder 70er-Jahren in den Kommunen mit Drogen experimentiert haben. Inzwischen führen sie längst ein ganz normales Leben mit Kind und Kegel. Deswegen denkt niemand daran, sie auf Hepatitis C zu testen. Erst wenn die Leber schon stark geschädigt ist, fällt dann auf: Oh – der Patient trägt das Virus“, erklärt Dr. Bohr.
Und auch ein nicht unbeträchtlicher Teil der aktiven Drogengebraucher_innen mit chronischer Hepatitis C weiß nichts von der Infektion. In einer 2011 bis 2015 vom Robert-Koch-Institut in acht deutschen Städten durchgeführten Studie mit über 2.000 Personen lag in 23 bis 54 Prozent der Fälle eine aktive Infektion mit Virusvermehrung vor. Von den Drogengebraucher_innen mit einer behandlungsbedürftigen Infektion hatten aber nur 85 % jemals eine Diagnose bekommen.
„Reichlich Luft nach oben“
Fest steht: Das enorm geschrumpfte Sonderbudget der Gesetzlichen Krankenversicherung für die Behandlung von chronisch Hepatitis-C-Infizierten vermittelt einen falschen Eindruck. Bei Hepatitis C gibt es weiterhin viel zu tun. Man muss mehr testen. Stigmatisierte Gruppen wie Drogengebraucher_innen dürfen nicht weiter von der Therapie ausgeschlossen werden. Und für Ärzt_innen muss sichergestellt werden, dass sie kein finanzielles Existenzrisiko eingehen, wenn sie Patient_innen individuell behandeln.
Dr. Ruth Zimmermann vom Robert-Koch-Institut formuliert es so: „Es ist noch reichlich Luft nach oben.“
Informationen zu Hepatitis C
Hepatitis C ist der häufigste Grund für Lebertransplantationen
Eine Hepatitis-C-Infektion wird in bis zu 85 Prozent der Fälle chronisch. Davon verläuft etwa ein Drittel aggressiv. Das heißt: Leberzellen werden zerstört und durch Bindegewebe ersetzt, die Leber vernarbt (Fibrose), ihre Funktionsfähigkeit sinkt.
Bei zwei bis 35 Prozent der chronisch Infizierten wird nach 20 bis 25 Jahren das Stadium der Leberzirrhose erreicht. Man spricht dann auch von „Schrumpfleber“. Nach 40 Jahren steigt dieser Wert auf über 50 Prozent. In diesem Stadium erhalten die Patient_innen Entwässerungs- und Entgiftungsmedikamente und müssen regelmäßig per Ultraschall und Gastroskopie untersucht werden – mit hohen jährlichen Kosten von durchschnittlich etwa 10.000 Euro [2; Modellrechnung für 2014].
Folgen eines aggressiven Verlaufs können schließlich Leberversagen oder Leberzellkrebs (jährliche Rate 2–5 %) sein – hier hilft dann oft nur eine Lebertransplantation. Die durchschnittlichen jährlichen Kosten für die Versorgung bei Leberzellkrebs lagen 2014 bei etwa 23.000 Euro, für eine Lebertransplantation und die Versorgung im ersten Jahr bei 156.000 Euro und in den folgenden Jahren bei jeweils etwa 23.000 Euro [2].
Anmerkung
*Zum Vergleich kann man am besten die Entwicklung bei den pro Monat Behandelten heranziehen. Mit der bis etwa Mitte 2011 üblichen nebenwirkungsreichen Standardtherapie aus Interferon und Ribavirin wurden im Januar 2010 rund 6.500 Patient_innen behandelt, im August 2011 noch 4.700 [1]. Die Behandlungsdauer beim häufigsten Genotyp 1 betrug in der Regel ein Jahr. Mit den neu eingeführten Protease-Inhibitoren Telaprevir und Boceprevir wurden zwischen September 2011 und Dezember 2013 bis zu 2.500 Patient_innen zusätzlich therapiert. Die Mittel minderten zwar nicht die Nebenwirkungen der interferonbasierten Behandlung, steigerten aber immerhin den Therapieerfolg. Die Zahl der monatlich Behandelten stieg damit auf etwa 7.800 im März 2012, sank aber bis Dezember 2013 wieder auf etwa 3.300. Eine Grafik dazu findet sich in diesem Beitrag (siehe Literaturangabe 1a): http://dx.doi.org/10.1016/j.jhep.2017.01.024.
Literatur
[1] Kollan C, Schmidt D, Ingiliz P, Bremer V and Zimmermann R. How many patients treated? The HCV treatment reality in Germany. The International Liver CongressTM 2016, April 13–17, Barcelona, Spain; Abstract no: ILC2016-RS-3866, Poster no: FRI-428.
[1a] Vgl. dazu Zimmermann R, Kollan C, Ingiliz P, Mauss S, Schmidt D, Bremer V. Real-world treatment for chronic hepatitis C infection in Germany: Analyses from drug prescription data, 2010–2015 (http://dx.doi.org/10.1016/j.jhep.2017.01.024)
[3] Robert-Koch-Institut. Drogen und chronische Infektionskrankheiten in Deutschland: DRUCK-Studie (Infektions- und Verhaltenssurvey bei injizierenden Drogengebrauchenden in Deutschland. Abschlussbericht: 01.02.2016); online verfügbar unter http://www.rki.de/DE/Content/InfAZ/H/HIVAIDS/Studien/DRUCK-Studie/Abschlussbericht.pdf?__blob=publicationFile
Diesen Beitrag teilen
1 Kommentare




Ulf Kanne 24. Juni 2018 8:04
meine Ex Ehefrau hatte viele Liebhaber mit denen sie ungeschützten Sex hatte.