Georgien: Kampf mit dem neunköpfigen Drachen
Das englischsprachige Original Georgia: fighting “the dragon with nine heads” wurde von Médecins Sans Frontières (MSF) und dem endTB-Projekt (endTB.org) veröffentlicht. Wir danken herzlich für die Erlaubnis zur Übersetzung und Zweitveröffentlichung.
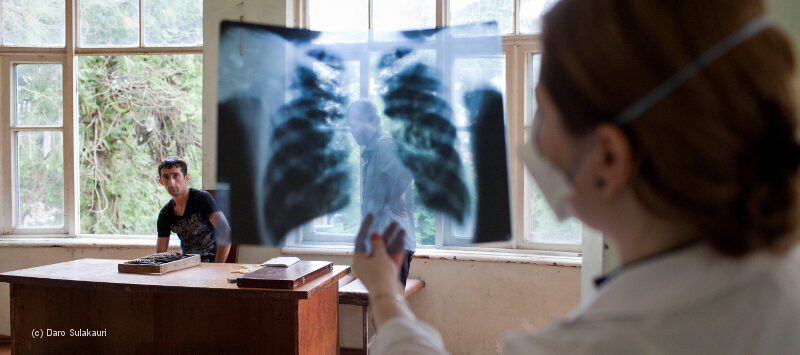
Am Rande von Batumi, einem bei Georgier_innen, Russ_innen, Türk_innen und Israelis beliebten Badeort am Schwarzen Meer, setzt sich Teimuraz Ajiba für ein Porträtfoto in Pose. Wir befinden uns vor dem in die Jahre gekommenen Tuberkulose-Krankenhaus der Stadt. Ajiba hat ein breites Lächeln und einen starken, drahtigen Körper. Er fühle sich besser, sagt er, obwohl er gerade eine Behandlungspause macht, damit sich seine Leber von den giftigen Medikamenten erholt – und obwohl Tuberkulose nur eines seiner vielen Probleme ist, denn er ist auch an Hepatitis B, Hepatitis C, Hautkrebs und HIV erkrankt.
Tuberkulose „bevorzugt“ Menschen am Rand der Gesellschaft
Und als ob das alles noch nicht genug wäre, ist seine Tuberkulose auch noch „medikamentenresistent“: Die Standard-Antibiotika wirken bei Ajiba nicht mehr. Um eine multiresistente Tuberkulose zu behandeln, muss man bis zu zwei Jahre lang andere Medikamente nehmen und Spritzen bekommen. Diese Behandlung ist wesentlich weniger wirksam – eingesetzt werden Medikamente der „zweiten Linie“ (weil die Erreger gegen die Mittel aus der „ersten Linie“ resistent sind) mit oft schweren Nebenwirkungen wie Hörverlust, Übelkeit und in seinem Fall Leberschäden, die die Folgen seiner Hepatitis verschlimmern.
Doch Ajiba ist kein Einzelfall, wie man vielleicht denken könnte. Menschen mit einer multiresistenten Tuberkulose leiden häufig an Koinfektionen. Die Krankheit betrifft meist Personen mit geschwächtem Immunsystem und „bevorzugt“ jene, die am Rand der Gesellschaft stehen.
Besonders leicht breitet Tuberkulose sich an Orten wie Gefängnissen, Slums oder Flüchtlingslagern aus, wo es kaum angemessene Behandlungsmöglichkeiten gibt. Und bei unzureichender Behandlung – wenn die Medikamente von schlechter Qualität sind, nicht in der erforderlichen Menge oder Häufigkeit oder in den erforderlichen Kombinationen eingenommen werden – können die Tuberkulose-Bakterien lernen, „zurückzuschlagen“.
Wenn jemand eine medikamentenresistente Tuberkulose hat, kann er die Erreger auf andere übertragen. Die Welt sollte sich daher um das Problem kümmern – nicht nur zum Wohl der Patient_innen, sondern auch im Sinne der Prävention. Der Weltgesundheitsorganisation (WHO) zufolge gibt es jedes Jahr eine halbe Million neuer Fälle multiresistenter Tuberkulose, und Tuberkulose ist mittlerweile die Nummer 1 unter den tödlichen Infektionskrankheiten – 2015 fielen ihr fast 1,8 Millionen Menschen zum Opfer.
„Niemand hat das ernstgenommen, und es wurde immer schlimmer“
In Georgien wurde die Tuberkulose nach dem Zusammenbruch der Sowjetunion zu einem großen Problem für die öffentliche Gesundheit. Der Bürgerkrieg des Jahres 1991, der auf die Unabhängigkeit des Landes folgte, führte zu vielen Binnenflüchtlingen und dem Zusammenbruch der Gesundheitsversorgung. Infektionskrankheiten wie Tuberkulose waren dadurch viel schwerer zu kontrollieren. Médecins Sans Frontières (MSF) behandelt seit 1999 Tuberkulose-Patient_innen in Georgien und konzentriert sich seit 2007 auf multiresistente Tuberkulose, nachdem die Fallzahlen immer weiter angestiegen waren.
In Georgien gilt die Tuberkulose oft als Krankheit von Menschen in Haft , und dies trifft in vielen Fällen auch zu. Otar Gujejiani zum Beispiel kam 2009 in Haft. „Niemand hat das ernstgenommen, und es wurde immer schlimmer“, erzählt er. Nach seiner Entlassung wurde er in ein hundert Jahre altes Sanatorium in Abastumani geschickt, einem Kurort im Meschetischen Gebirge, der für seine saubere, frische Luft bekannt ist. Das Sanatorium ist nach wie vor in Betrieb, obwohl nur noch 70 der 200 Räume für die Unterbringung von Patient_innen geeignet sind. MSF ist seit 2014 dort tätig.
Viele von Gujejianis Mitpatient_innen in Abastumani haben ähnliche Erfahrungen gemacht wie er. Bei Kale Mantkava wurde 1987 Tuberkulose diagnostiziert, eine Behandlung brachte aber keinen Erfolg. „1993 kam ich dann ins Gefängnis“, erzählt er. Dort unterzog er sich 18 Monate lang einer zweiten Behandlung – die Tuberkulose-Erreger waren da bereits medikamentenresistent. 1997 wurde er entlassen, und beinahe 15 Jahre bemerkte er keinerlei Symptome. Doch dann zeigte sich, dass die Behandlung nicht mehr wirkte: 2011 kehrte der Husten zurück, und die Zerstörung seiner Lungen schritt voran.
Tuberkulose wurde früher „Schwindsucht“ genannt, ein Name, der ein langsames Siechtum und ein langsames Verschwinden des Körpers heraufbeschwört. „Am Anfang glauben die meisten Patienten, das wäre kein Problem, weil sie keine starken Schmerzen haben. Aber sie haben keine Ahnung, wie sich das entwickeln kann“, sagt Mantkava.
„Ein Drachen mit neun Köpfen“
Als ob das ständige Fieber, der blutige Husten und die schleichende Schwächung nicht genug wären, fürchten die Patient_innen die Medikamente meist stärker als die Symptome. Eine typische Tuberkulose erfordert eine sechsmonatige Behandlung mit vier Antibiotika. Aber eine medikamentenresistente Tuberkulose ist eine völlig andere Geschichte: Weil die Antibiotika der „ersten Linie“ hier nicht mehr wirken, müssen die Ärzt_innen auf alte, schädliche und weniger wirksame Medikamente ausweichen, mit denen die Bakterien noch keinen Kontakt hatten – das medizinische Gegenstück zu einem Überfall aus dem Hinterhalt mit stumpfen Werkzeugen.
Das Erste sind die Pillen: Manche Patient_innen nehmen im Verlauf der Behandlung bis zu 14.600 Tabletten ein. Die Nebenwirkungen unterscheiden sich von Person zu Person, aber alle leiden. Dann kommen die Nadeln. Viele Patient_innen bekommen jeden Tag schmerzhafte Injektionen, häufig müssen sie auch monatelang zweimal täglich stundenlange Infusionen erdulden. In Georgien gibt es keine Infrastruktur, um Patient_innen zu Hause zu behandeln, weswegen sie mindestens einmal täglich ins Krankenhaus kommen müssen.
Viele Tuberkulosepatient_innen verbringen ihre Tage damit, zum Krankenhaus und wieder zurück zu fahren. In der übrigen Zeit erholen sie sich von den Infusionen, die extrem anstrengend sind und Nebenwirkungen wie Ausschläge, Übelkeit oder Pfeiftöne im Ohr verursachen.
Auf die Frage, was sie ihren Patient_innen vor Beginn einer solchen harten Behandlung raten würde, antwortet Dr. Iza Jikia vom Nationalen Zentrum für Tuberkulose und Lungenkrankheiten in Tiflis: „Ich würde sagen, das ist wie ein Drache mit neun Köpfen. Wenn wir nur einen auslassen, fängt es von neuem an. Dafür muss man sehr stark sein.“
Hoffnung auf neue Medikamente
Vor ein paar Jahren konnte die kleine Welt der Tuberkulose-Forschung einen Durchbruch vermelden: Nachdem das Feld beinahe fünf Jahrzehnte von der pharmazeutischen Industrie vernachlässigt worden war, wurden kurz nacheinander die beiden neuen Medikamente Bedaquilin und Delamanid vorgestellt (entwickelt von Janssen Pharmaceutica bzw. Otsuka Novel Products GmbH). Seit 2015 nimmt Georgien am endTB-Projekt teil, einer von UNITAID finanzierten Partnerschaft zwischen Partners In Health, Médecins Sans Frontières und Interactive Research and Development. Das Projekt will 2.600 Patient_innen in 14 Ländern, darunter Georgien, mit Bedaquilin und Delamanid versorgen.
Ende 2016 soll Georgien als erstes von fünf Ländern mit der klinischen Studie von endTB beginnen; 750 Patient_innen sollen dann „schlankere“ Therapien erhalten, um das Potenzial der neuen Medikamente voll auszuschöpfen und zugleich den Einsatz der alten, nebenwirkungsreichen Antibiotika zu minimieren. Ziel sind kürzere, nebenwirkungsärmere und wirksamere Therapien. Die ersten Ergebnisse mit Bedaquilin und Delamanid stimmen die Ärzt_innen in Tiflis optimistisch.
Dr. Nino Dzidzikashvili sagt: „Es gibt heutzutage wirksamere Medikamente und neue Behandlungsschemata. Die Behandlungsbedingungen sind besser als früher. Und wir erwarten noch mehr positive Ergebnisse.“
Die Ergebnisse von endTB werden dazu beitragen, den Zugang zu diesen neuen Medikamenten zu verbessern, und über den Einfluss auf nationale und globale Leitlinien weltweit für eine bessere Behandlung sorgen.
Derzeit können weltweit weniger als zwei Prozent der Menschen mit multiresistenter Tuberkulose auf Zugang zu Bedaquilin oder Delamanid hoffen. In Georgien konnte das Projekt bisher 200 Patient_innen mit den neuen Medikamenten versorgen. Die folgenden Aussagen und Porträts von endTB-Patient_innen sind ein hoffnungsvoller Ausblick:
Alle Fotos: © Daro Sulakauri
Text: © MSF/endTB
Diesen Beitrag teilen